Интервью с врачом Детского Хосписа Вероникой Синициной
- Опубликовано: 12 декабря 2017
- 12 декабря 2017
- Москва
- Детский хоспис "Дом с маяком"
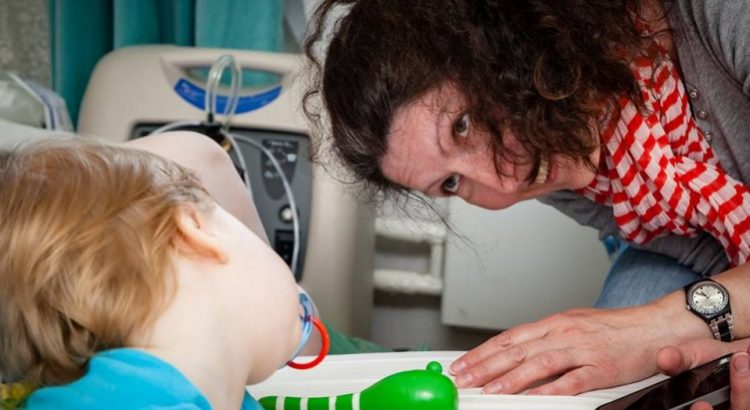
Вероника Синицына, врач Детского хосписа:
«Я училась на врача и работала медсестрой в отделении гематологии РДКБ. Новые протоколы лечения, новые лекарства появлялись на глазах. Студенткой я мечтала, что если хотя бы одного ребенка вылечу от лейкоза, то пойму, что моя жизнь прошла не зря.
На втором году ординатуры меня взяли работать в отделение гематологии. Почему я выбрала именно эту область медицины? Родственники говорят, что меня вечно тянет во что-то экстремальное. В каком-то смысле это действительно так. В гематологии самые сложные дети. Дети, которые требуют очень большого внимания и очень большого напряжения со стороны персонала клиники. Нужно экстренно госпитализировать пациентов, которые приезжают в больницу как снег на голову в очень тяжелом состоянии, быстро организовывать первичное обследование, согласовывать необходимые манипуляции не только на следующее утро, но сразу, начинать терапию в тот же день… У нас, гематологов в многопрофильной больнице, была большая мечта об онкологическом центре, где все будут друг друга понимать, где не придется объяснять, почему онкологическому ребенку помощь нужна так срочно.
В отделении были и дети с плохим ответом на лечение. Мы понимали, что они, скорее всего, умрут, но статуса паллиативного пациента им не ставили. В гематологических отделениях инкурабельность ставится как правило совсем поздно, когда испробованы все методы — от классических протоколов до незарегистрированных в России препаратов. Мы пробовали все. На самом деле, для онколога или гематолога путь бороться до конца это хороший путь. Только так можно найти новые опции, новые способы лечения. Иначе развитие этой области медицины бы остановилось, а оно не должно останавливаться. Безвыходные на первый взгляд ситуации служат двигателем прогресса. А воспоминания о пациентах, которых мы очень любили, но не смогли спасти, заставляет бороться изо всех сил, чтобы эта ситуация не повторилась.
Но были пациенты, про которых мы понимали — что бы мы ни делали, мы уже не сможем помочь этому ребенку стать здоровым. Мы боялись отправлять таких детей домой — боялись, что по месту жительства у них не будет компонентов крови, обезболивания. По несколько месяцев эти дети продолжали жить в больнице и умирали в отделении. Если случалось резкое ухудшение, которое в рамках больницы расценивалось как состояние, требующее интенсивной терапии, мы переводили их в реанимацию.
Смерть пациентов я всегда воспринимала тяжело. Ведь была надежда, что мы можем помочь. Куративному врачу трудно объяснить родителям, что сейчас тот момент, когда уже действительно ничего больше нельзя сделать. Родители всегда просят тебя сделать еще хоть что-нибудь. Как-то у нас в отделении умирала от лейкоза маленькая девочка. Ее доктор каждый день подолгу беседовала с мамой. Все проходило в какой-то очень спокойной и доброжелательной обстановке, для меня это стало школой, как должны выстраиваться отношения врача с родителями.
Тема смерти в больнице немного табуирована, мы между собой почти не говорили об этом. Иногда обсуждали, как какой-то ребенок после трансплантации уехал домой и успел сходить в зоопарк, пожить дома и умер в кругу семьи. Или девочка, которая успела сходить на дискотеку и спустя несколько недель умерла. Мы обсуждали только хорошие моменты, стараясь обходить вопросы, как умирали эти дети, кто подбирал им обезболивание, был ли с ними рядом врач в трудный момент? Вслух об этом говорили крайне редко.
Когда открылась больница нашей мечты – Федеральный научно-клинический центр имени Димы Рогачева – я перешла туда работать заведующей приемного отделения. А потом в качестве эксперимента я отправила резюме в хоспис. Самым странным опытом в хосписе для меня стали дети на аппаратах ИВЛ. Я привыкла, что когда ребенок на ИВЛ, вокруг кафель, больничные лампы, мониторы, все пищит, на тумбочке кучка катетеров, с кровати свисает мочеприемник, все стерильно. Вокруг врачи и сестры, которые проводят манипуляции, а мама ждёт в коридоре. В хосписе ты приходишь к ребенку домой и видишь девочку с тем же самым аппаратом ИВЛ, которую наряжают в красивую юбку, заплетают банты в косы, сажают в коляску и везут ее на обычной машине плавать в бассейн. Это совершенно сумасшедшие с точки зрения больничной медицины вещи. Я и не представляла, что такое возможно.
В хоспис попадают дети, которые куративной медициной признаны неизлечимыми. Но среди них есть две разные когорты. Это дети, которые действительно скоро умрут. И дети, которые умрут, но не сейчас. Их жизнь может быть ограничена генетическими поломками, физическим состоянием или просто неким происшествием в жизни (например, травмой). Но их жизнь не закончится ни сегодня, ни завтра, ни через 3 месяца. Как правило, у них достаточно большой период времени впереди. У них может быть нормальная жизнь.
Например дети со СМА, которые в хосписе приобретают возможность впервые в жизни встать (с помощью вертикализатора), самостоятельно перемещаться (в электрокресле). Дети, которые были очень сильно физически ограничены, прикованы к кровати, благодаря нашей работе получают свободу передвижения, становятся активными. Это правда очень здорово. Жизнь детей с органическими поражениями ЦНС тоже меняется. Недавно к нам попал мальчик, он в 15 лет весил 10 килограмм, очень часто болел пневмониями. Он был худенький-худенький, страдал от нехватки воздуха. Мы установили ему трахеостому, гастростому, откормили его, сейчас он весит в 2 раза больше. Мы передали ему откашливатель, аспиратор, ингалятор, и теперь у него практически нет проблем с дыханием. К нему приходит игровой терапевт. Мальчик у нас на глазах ожил, начал эмоционально реагировать на окружающий мир.
Я стараюсь стать для родителей хорошим собеседником. Много уделяю внимания братьям и сестрам моих пациентов. Мне важно, чтобы они тоже понимали свою значимость, что про них никто не забыл, что они включены в жизнь семьи. Хорошо, что в хосписе есть целая команда специалистов, которые работают с семьей. Кроме врача есть медсестра, психолог, игровой терапевт, няня, координатор, социальный работник, юрист, волонтеры, даже фотограф… Мы работаем командой и например мнение няни для меня всегда очень существенное, потому что она проводит с ребенком не 1-2 часа как я, а по 8 часов. И эта информация позволяет мне лучше оценивать ребенка, думать, расширять свой кругозор и иногда менять концепцию терапии.
Рядом с неизлечимо больными детьми я учусь по-настоящему радоваться. Тому что ребенок долго-долго лежал, и вот наконец сел в кресло, вышел погулять, держит игрушку в руке или просто реагирует на звук, улыбается, когда ты гладишь его по голове. Все это действительно очень эмоционально значимо.
Роль врача в хосписе заключается не только в том, чтобы вылечить симптомы, уменьшить боль. Основная роль врача, как бы пафосно ни звучало, это оздоровить климат в семье. Мы стараемся стать для наших пациентов друзьями. Людьми, которым они могут довериться, найти в нашем лице опору. Когда родители говорят тебе «большое спасибо» после того как их ребенок ушел, когда вы продолжаете общаться полгода, год спустя… Они говорят спасибо за то, что их ребенок ушел без мучений. За то что ребенок ушел в кругу семьи, при полной поддержке. Они не были обделены временем быть рядом. Они смогли подарить ребенку свою любовь и ощутить на себе его любовь. Они знают, что сделали все для своих детей. Что они были любимы своими детьми. Это делает родителей гораздо спокойнее, чем когда ребенок уходит один в реанимации. Даже в очень хорошей реанимации, где пускают родителей на целый день, все равно ночью просят маму уйти поспать. И если ребенок умирает в эту ночь, родители потом очень страдают от того, что не успели сказать последнее «я тебя люблю», в последний раз подержать за руку, не видели последний вздох своего ребенка. Все это очень важно.
Мы в хосписе стараемся, чтобы дети уходили дома. Бывают очень тяжелые ситуации. Тогда я еду на индивидуальный пост и дежурю с ними рядом всю ночь. Это нужно, чтобы родители могли оставаться родителями, а не становиться своему ребенку врачом, медсестрой, сиделкой. Во время индивидуального поста мы делаем все медицинские манипуляции, помогаем ухаживать, подсказываем как удобнее накормить, помыть, уложить в постели, чтобы доставить как можно меньше дискомфорта. Даже если до этого все шло хорошо, в любую минуту врач готов увидеть усиление болевого синдрома, ухудшение дыхательной недостаточности. В этот момент мы даём ребенку и его родителям возможность не испугаться. Это очень важно, страх на самом деле самое тяжелое, что может быть. Боль не так страшна, как страшен страх перед болью, перед неизвестностью.
Для меня важно, чтобы дети смогли почувствовать всю полноту жизни. Чтобы они не уходили с ощущением, что жизнь неожиданно трагически оборвалась. А знали бы, что они по-настоящему прожили свою жизнь. Я стараюсь вывести детей на разговор, на размышление о том что с ними происходит. Без навязывания, так, чтобы дети заговорили сами. Многие мои пациенты не могут говорить, и мы общаемся эмоционально. Я всегда пытаюсь найти контакт с самим ребенком, сделать его личность чуть более значимой. И через ребенка нахожу контакт с его родителями. Родители видят, что ребенок дорог мне, что я также как они интересуюсь его настроением, его желаниями. В каком-то смысле разделяю с родителями тяжесть состояния и радость от общения с их ребенком.
Как-то я слушала лекцию для студентов-медиков. На вопрос о паллиативной медицине лектор ответил, что это «просто убрать симптомы». Это не совсем так. Задача паллиативного врача – дать неизлечимо больным детям возможность полноценно прожить эту жизнь».